Ultimo Aggiornamento 20 Gennaio 2025
Il noto broker assicurativo Marsh ha recentemente rilasciato l’ultima edizione del suo “MedMal Report”, noto e rinomato studio annuale che analizza l’evoluzione del contenzioso per malasanità in Italia (cd. Medical Malpractice). Questo rapporto, basato su un’analisi sia quantitativa che qualitativa dei sinistri, esamina le richieste di risarcimento danni per responsabilità civile verso terzi o prestatori d’opera e copre il periodo che va dal 2005 al 2022.
La ricerca ha incluso un campione rappresentativo di 84 aziende sanitarie italiane, tra cui Presidi di primo livello (ASL, AUSL, ATS), Aziende Ospedaliere di secondo livello, Aziende Ospedaliere Universitarie, nonché Istituti di Ricovero e Cura a Carattere Scientifico. Le richieste di risarcimento danni prese in considerazione si concentrano prevalentemente sul cd. “rischio clinico“, cioè quel rischio relativo ad eventi avversi (o presunti tali) “che incorrono durante il percorso di cura del paziente, dalla diagnosi al trattamento fino alla presa in carico delle strutture territoriali”. Su tale classe di rischio (che vale circa l’85% delle richieste analizzate) ci soffermemo, quindi, in questo articolo di sintesi.
Scopriamo allora quali sono i dati più interessanti che emergono dalla XIV edizione del Report MedMal di Marsh, che – anticipiamo – sembra evidenziare un trend di diminuzione del numero di sinistri per ciascuna struttura sanitaria. Questo rappresenta un segnale positivo per il sistema sanitario, probabilmente dovuto anche a una maggiore attenzione rivolta al tema della riduzione dei rischi e del miglioramento della qualità e della sicurezza delle cure. D’altra parte, però, si osserva una tendenza opposta riguardo ai costi ed ai valori liquidati per singola pratica di risarcimento da malasanità, il che sembra indicare un aumento nella complessità dei sinistri e, potenzialmente, un impatto maggiore sui bilanci delle aziende sanitarie.
INDICE SOMMARIO
- § 1. Malasanità: uno sguardo d’insieme ai numeri del Report 2023
- § 2. Costi e prevalenza degli errori in sanità
- § 3. Malasanità in Italia: quali sono le specialità mediche più coinvolte
- § 4. I.C.A. e malasanità in Italia: focus sul rischio infettivo
- § 5. Incidenza e impatto della violenza nel contesto del fenomeno “malasanità”
§ 1. Uno sguardo d’insieme ai numeri del Report Malasanità in Italia 2023
I sinistri “senza seguito”
Una delle prime informazioni interessanti che troviamo è quella dei cd. sinistri senza seguito, vale a dire quei casi in cui la struttura sanitaria – dopo aver espletato la sua istruttoria – ha deciso di chiudere il sinistro senza procedere a risarcimento. Beninteso: non è detto che il paziente sia d’accordo con questa scelta, perciò è sempre possibile che un sinistro chiuso “senza seguito” debba poi essere riaperto, magari in sede giudiziale e con un esito diverso.
Ad ogni modo, questi casi sembrano piuttosto laboriosi per le Aziende, tanto è vero che il tempo medio di gestione di un sinistro senza seguito è superiore di circa 7 mesi rispetto a quello che serve per la liquidazione di una pratica in cui la responsabilità viene accertata. Infatti:
- per un sinistro definito con risarcimento il tempo medio di chiusura è di 2,3 anni
- per un sinistro senza seguito il tempo medio di chiusura è di 2,9 anni
Queste pratiche rappresentano una parte significativa delle richieste di risarcimento ed incidono per circa il 40% sul totale dei sinistri. Questo significa che 2 richieste risarcitorie su 5 vengono rigettate senza riconoscimento di responsabilità e, per converso, le residue 3 richieste su 5 non hanno questa sorte…
Più in dettaglio:
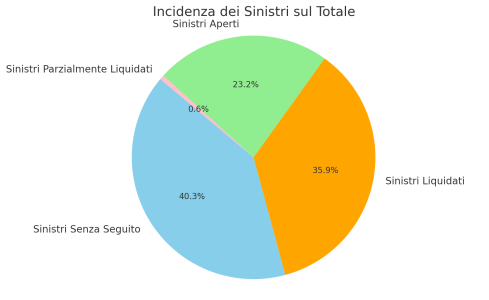
- 40,3% è l’incidenza sul totale dei Sinistri Senza seguito, cioè, appunto, chiusi senza risarcimento;
- 35,9% è l’incidenza sul totale dei Sinistri Liquidati, vale a dire chiusi con riconoscimento di responsabilità e pagamento di un risarcimento;
- 23,2% è l’incidenza sul totale dei Sinistri Aperti, per i quali è stata formulata richiesta risarcitoria nel corso dell’anno 2022;
- 0,6% è l’incidenza sul totale Sinistri Parzialmente Liquidati, vale a dire i casi – obiettivamente rarissimi – in cui viene concesso un acconto o una provvisionale sul risarcimento.
Malasanità in Italia: il numero medio di sinistri per struttura
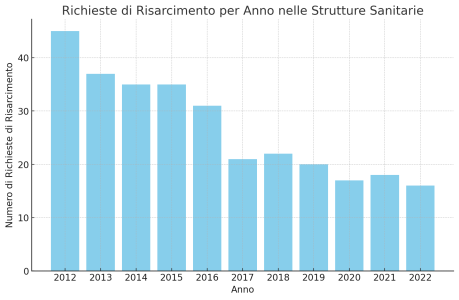
Si è registrata una riduzione delle richieste di risarcimento per ogni struttura sanitaria nell’ambito del campione analizzato, con una media di 27 all’anno per tutto il periodo 2012-2022. Più precisamente, nell’anno 2022 le strutture hanno complessivamente ricevuto, in media, 16 richieste risarcitorie, valore in netta e progressiva discesa dalle 45 richieste del 2012:
- 45 nell’anno 2012
- 37 nell’anno 2013
- 35 nell’anno 2014
- 35 nell’anno 2015
- 31 nell’anno 2016
- 21 nell’anno 2017
- 22 nell’anno 2018
- 20 nell’anno 2019
- 17 nell’anno 2020
- 18 nell’anno 2021
- 16 nell’anno 2022
Tuttavia, le cose cambiano a seconda del tipo di struttura: è aumentato il numero di sinistri nelle aziende ospedaliere di secondo livello, con una media annuale di 55 sinistri (rispetto ai 31 della precedente edizione), e negli Istituti di Ricovero e Cura a Carattere Scientifico, con 47 sinistri in media all’anno (in aumento dai 32 della precedente edizione):
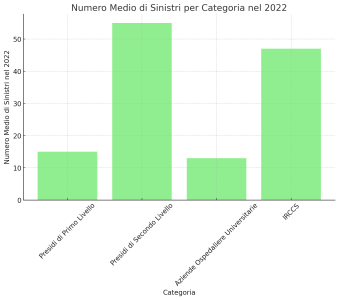
- 15 sinistri medi per i Presidi di primo livello
- 55 sinistri medi per i Presidi di secondo livello
- 13 sinistri medi per le Aziende Ospedaliere Universitarie
- 47 sinistri medi per gli IRCCS
Le tipologie di procedimento per i casi di malasanità
Le richieste di risarcimento rivolte alle Aziende Sanitarie vengono gestite attraverso varie tipologie di procedimenti. Questi sinistri sono stati classificati nelle seguenti categorie: Procedimenti stragiudiziali (ovvero quelli risolti senza l’intervento dell’autorità giudiziaria); Procedimenti civili (trattati in sede civile, inclusi i ricorsi per Accertamento Tecnico Preventivo in materia sanitaria, ATP); Procedimenti penali (gestiti, appunto, in sede penale); e Mediazioni (che includono tutte le pratiche trattate mediante forme di Alternative Dispute Resolution, ADR).
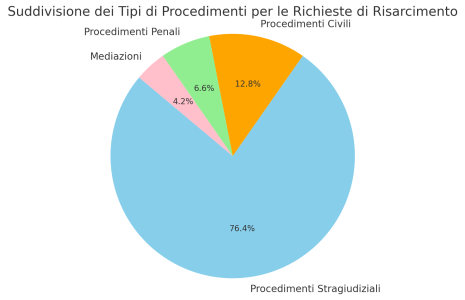
La maggior parte delle richieste analizzate rientra nei procedimenti stragiudiziali, che costituiscono il 76,4% del totale (percentuale leggermente inferiore rispetto al 78,6% della precedente edizione). I procedimenti giudiziari, sommando quelli civili e penali, ammontano complessivamente al 19,4%, mentre l’uso della mediazione è in aumento, pur rappresentando ancora una quota residuale delle richieste.
- 76,4% Procedimenti stragiudiziali
- 12,8% Procedimenti civili
- 6,6% Procedimenti penali
- 4,2% Mediazioni
§ 2. Costi e prevalenza degli errori in sanità
Il costo medio dei sinistri
L’analisi ha rivelato che il costo medio dei sinistri è stato, nel 2022, di 130.000 euro, mostrando un aumento del 33% in undici anni (da 98.000 euro nel 2012) e dell’11% rispetto al periodo pre-Covid (117.000 euro nel 2019). Calcolato su un arco di 11 anni (dal 2012 al 2022), il costo medio dei sinistri si attesta a 116.000 euro ed il costo medio annuo per struttura sanitaria ammonta ad euro 1.799.511.
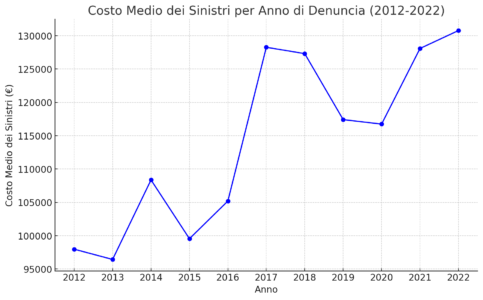
- 97.978 € nel 2012
- 96.441 € nel 2013
- 108.370 € nel 2014
- 99.551 € nel 2015
- 105.201 € nel 2016
- 128.267 € nel 2017
- 127.311 € nel 2018
- 117.415 € nel 2019
- 116.743 € nel 2020
- 128.089 € nel 2021
- 130.772 € nel 2022
L’impatto economico degli errori sul costo totale dei sinistri
L’analisi degli eventi denunciati ha messo in evidenza come gli errori chirurgici, gli errori diagnostici e gli errori da parto siano le tre principali fonti di rischio in termini di impatto economico sui costi totali dei sinistri. In particolare:
- gli errori chirurgici rappresentano il 27,2% del costo totale,
- seguiti dagli errori diagnostici con il 23,1% e
- dagli errori da parto con il 13,9%.
- Errori Chirurgici 27,2%
- Errori Diagnostici 23,1%
- Errori da Parto 13,9%
- I.C.A. 10,1%
- Errori Terapeutici 9,1%
- Errori Assistenziali 3,7%
- Errori Procedure Invasive 3,3%
- Altro 9,6%

Questi dati confermano le osservazioni delle precedenti edizioni del report e sottolineano che gli errori chirurgici e diagnostici sono preponderanti sia in termini di frequenza che di impatto economico, rappresentando complessivamente oltre il 50% del costo totale (con un costo medio, rispettivamente, di € 87.313 per gli errori chirurgici e di € 132.751 per gli errori diagnostici).
Per quanto riguarda gli errori in sala da parto, nonostante essi abbiano un’incidenza minore in termini di frequenza (3,8%), il loro rilievo economico è significativo, rappresentando quasi il 14% del costo totale (con un costo medio per sinistro superiore a € 435.000).
Indicatori di rischio per dipendenti, medici, infermieri e ricoveri
A livello nazionale, il tasso di rischio è di 5,32 sinistri ogni 100 medici, un lieve aumento rispetto ai 4,9 della precedente edizione (con associato un costo di 6.718 euro per ciascun medico, in crescita dai 6.571 euro). Si contano inoltre 2,16 sinistri ogni 100 infermieri (con un costo di 2.723 euro per ciascun infermiere) e 1,11 sinistri ogni 1000 ricoveri (con un costo aziendale di 140 euro per ricovero).
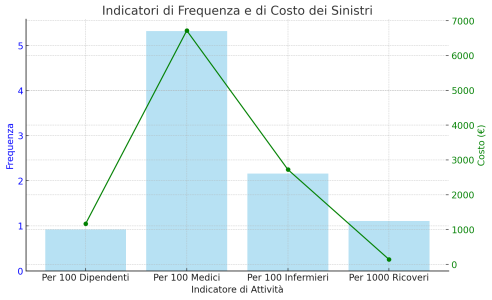
- Per 100 Dipendenti:
- Frequenza: 0,92
- Costo per Dipendente: € 1.166
- Per 100 Medici:
- Frequenza: 5,32
- Costo per Medico: € 6.718
- Per 100 Infermieri:
- Frequenza: 2,16
- Costo per Infermiere: € 2.723
- Per 1000 Ricoveri:
- Frequenza: 1,11
- Costo per Ricovero: € 140
Serve aiuto per un caso di malasanità in Italia?
§ 3. Malasanità in Italia: quali sono le specialità mediche più coinvolte
Il report offre anche un’analisi approfondita sulla frequenza con cui le diverse Unità Operative sono coinvolte nelle richieste di risarcimento danni per malasanità in Italia.
Confermando i dati delle precedenti edizioni del Report MedMal, anche quest’anno l’Unità Operativa di Ortopedia e Traumatologia emerge come la principale fonte di rischio, con il 19,4% dei sinistri. A seguire, si posizionano DEA/Pronto Soccorso con il 16% delle richieste, Ostetricia e Ginecologia con quasi il 10%, e Chirurgia Generale con il 9%.
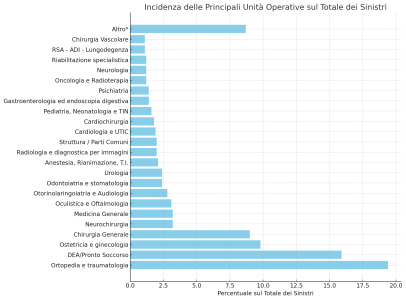
- Ortopedia e traumatologia: 19.4%
- DEA/Pronto Soccorso: 15.9%
- Ostetricia e ginecologia: 9.8%
- Chirurgia Generale: 9.0%
- Altro[*]: 8.7%
- Medicina Generale: 3.2%
- Neurochirurgia: 3.2%
- Oculistica e Oftalmologia: 3.1%
- Otorinolaringoiatria e Audiologia: 2.8%
- Odontoiatria e stomatologia: 2.4%
- Urologia: 2.4%
- Anestesia, Rianimazione, T.I.: 2.1%
- Radiologia e diagnostica per immagini: 2.0%
- Struttura / Parti Comuni: 2.0%
- Cardiologia e UTIC: 1.9%
- Cardiochirurgia: 1.8%
- Pediatria, Neonatologia e TIN: 1.6%
- Gastroenterologia ed endoscopia digestiva: 1.4%
- Psichiatria: 1.4%
- Oncologia e Radioterapia: 1.2%
- Neurologia: 1.2%
- Riabilitazione specialistica: 1.2%
- RSA – ADI – Lungodegenza: 1.1%
- Chirurgia Vascolare: 1.1%
[*] Nella voce “Altro” sono comprese le UU.OO. con percentuale di incidenza inferiore ad 1%.
§ 4. I.C.A. e malasanità in Italia: focus sul rischio infettivo
Il Report sulla malasanità di Marsh dedica un’attenzione particolare alle infezioni correlate all’assistenza sanitaria (ICA): un problema annoso e particolarmente complicato nella realtà ospedaliera italiana.
Com’è noto, queste infezioni (comunemente dette anche “infezioni nosocomiali“) sono quelle infezioni acquisite in contesto sanitario, in particolare ospedaliero, che non erano presenti al momento del ricovero del paziente. Si manifestano solitamente almeno 48 ore dopo il ricovero e fino a tre giorni dopo la dimissione.
Questo fenomeno ha una notevole rilevanza sia clinica che economica: ogni anno, circa 4,1 milioni di pazienti nell’Unione Europea contraggono un’infezione ospedaliera, e almeno 37.000 muoiono a causa delle complicazioni correlate, con costi significativi per i sistemi sanitari nazionali.
Nell’anno 2022 le Infezioni Correlate all’Assistenza sanitaria hanno rappresentato il 9% del costo totale dei sinistri (rispetto al 4,7% del 2012). Sono tra quelle con i costi per pratica più elevati, superando i 142.000 euro. Inoltre, le ICA hanno tempi di chiusura più lunghi, mediamente 3 anni, rispetto al tempo medio di chiusura dei sinistri di 2,8 anni.
- 51,8% Infezione post-chirurgica
- 12,7% Altra infezione nosocomiale
- 10,5% Covid-19
- 10,2% Infezione sistemica
- 7,3% Infezione localizzata
- 5,3% Infezione della ferita chirurgica
- 2,3% Infezione apparato respiratorio
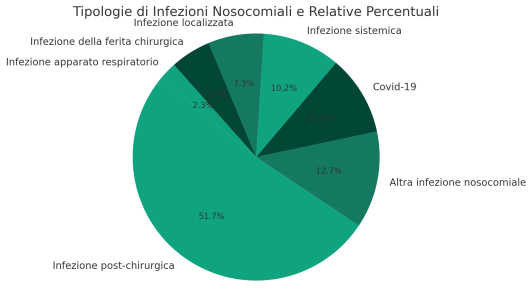
Secondo l’analisi, il 34% delle infezioni segnalate conduce al decesso del paziente. Le infezioni post-chirurgiche (sviluppate in diretta conseguenza di un intervento chirurgico) sono le più comuni, costituendo quasi il 52% del totale.
I costi delle infezioni ospedaliere
Particolarmente rilevanti sono anche le infezioni sistemiche (che sfociano in sepsi o shock settico), che rappresentano poco più del il 10% del totale, ma nel 69% dei casi risultano fatali; queste infezioni hanno inoltre un costo medio più elevato: circa 230.000 euro, e raggiungono il liquidato più alto tra le infezioni analizzate.
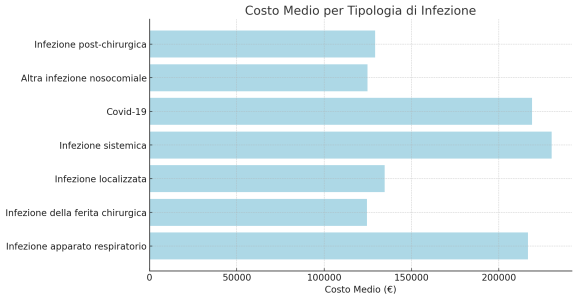
- 129.108 € Infezione post-chirurgica
- 124.843 € Altra infezione nosocomiale
- 218.957 € Covid-19
- 230.201 € Infezione sistemica
- 134.687 € Infezione localizzata
- 124.520 € Infezione della ferita chirurgica
- 216.574 € Infezione apparato respiratorio
Benché non tutte le ICA possano dirsi prevenibili (studi accreditati affermano che possa esserlo una quota superiore al 50%), giova ricordare che alcuni esperti sostengono che ogni infezione dovrebbe essere vista come un evento avverso inaccettabile, sottolineando l’importanza di implementare misure volte a prevenire ogni tipo di infezione.
Vuoi approfondire il tema malasanità in Italia? Scarica qui la XIV edizione del
§ 5. Incidenza e impatto della violenza nel contesto del fenomeno “malasanità”
Il rapporto sulla malasanità di Marsh Italia si occupa anche del (deprecabile) fenomeno della violenza nei confronti degli operatori o dei pazienti all’interno delle strutture sanitarie, che può rivelare potenziali mancanze nell’organizzazione e indicare una mancata comprensione, da parte dell’ente, dei rischi associati.
Si evidenzia che quasi il 65% delle aggressioni nel settore sanitario coinvolge direttamente il personale, mentre il 32% è rivolto ai pazienti (il restante 3% riguarda terzi o visitatori). Tra queste aggressioni, il 70% provoca lesioni personali, il 24% danni agli oggetti e il 6% porta al decesso della vittima.
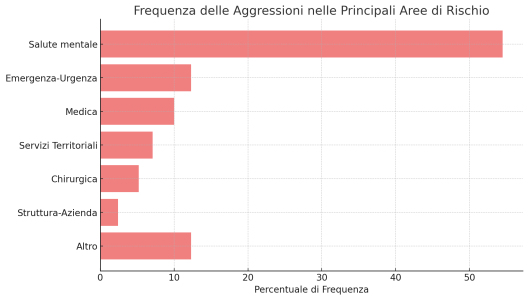
La maggior parte di questi episodi si verifica nell’ambito della salute mentale, che rappresenta quasi il 55% del totale dei sinistri per aggressione, con l’unità operativa di psichiatria che costituisce, da sola, il 51% delle richieste di risarcimento. Seguono le aree di Emergenza e Urgenza con il 12% e il settore medico generale con il 10%.
- 54,5% Salute mentale
- 12,3% Emergenza-Urgenza
- 10,0% Medica
- 7,1% Servizi Territoriali
- 5,2% Chirurgica
- 2,4% Struttura-Azienda
- 12,3% Altro
Siamo arrivati alla conclusione
I dati e le analisi presentati in questo articolo sottolineano una verità ineludibile: la sanità – pur essendo un pilastro fondamentale per il benessere della società – è un settore esposto a molteplici sfide e vulnerabilità.
Gli eventi avversi, le infezioni nosocomiali, gli errori sanitari e gli atti di violenza nelle strutture sanitarie non sono solo cifre in un report, ma rappresentano reali minacce alla sicurezza dei pazienti e del personale.
Questa consapevolezza deve spingerci ad agire con determinazione, adottando strategie mirate e promuovendo una cultura della prevenzione e della sicurezza. Solo così potremo garantire che il diritto alla salute sia tutelato non solo a parole, ma attraverso azioni concrete che rendano le nostre strutture sanitarie più sicure, efficienti e resilienti.
La salute è un diritto inalienabile, e la sua salvaguardia è nostra responsabilità collettiva.
«Misura ciò che è misurabile. Ciò che non è misurabile, rendilo tale.»
(Galileo Galilei)

